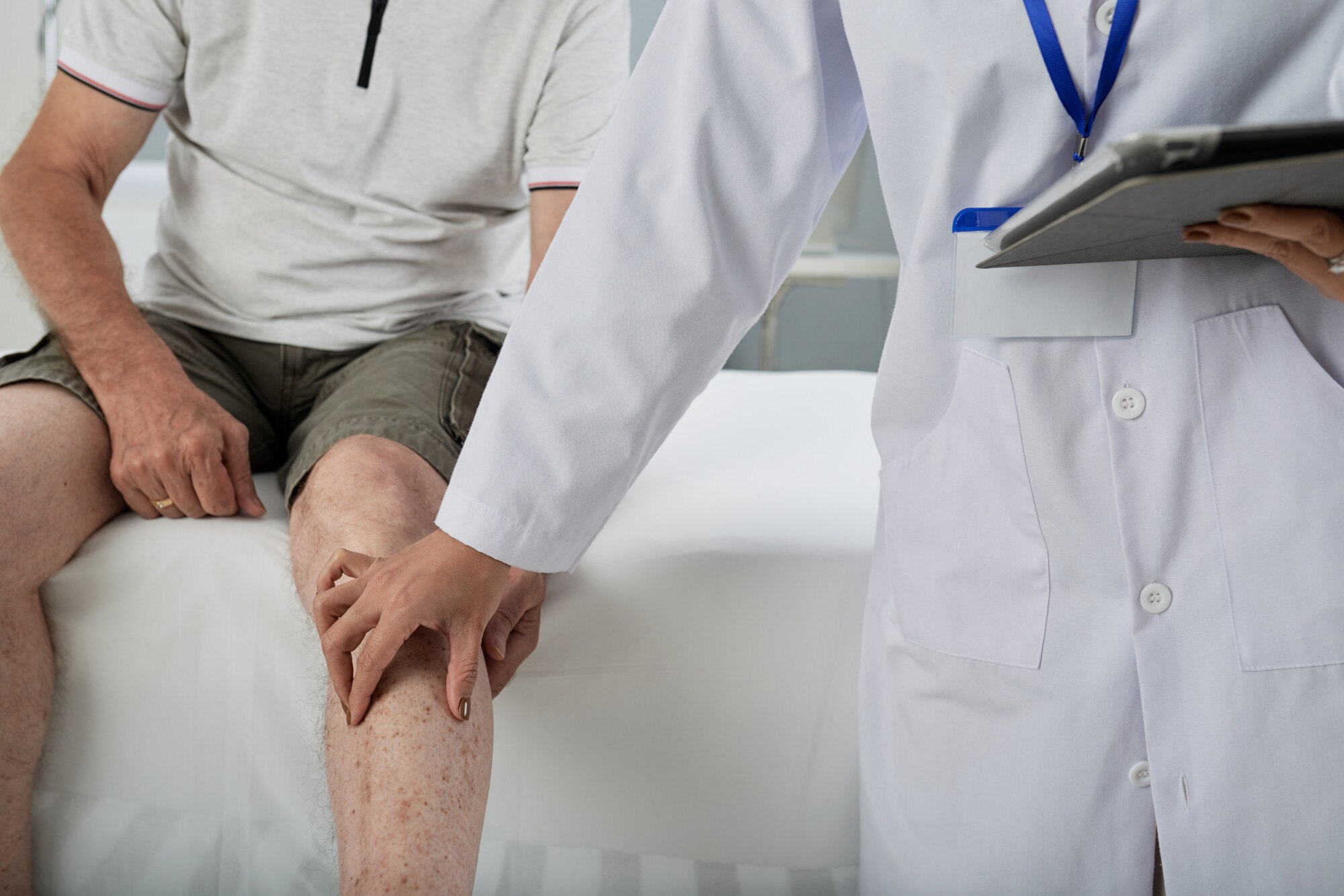
Ce sunt infiltrațiile intra-articulare și peri-articulare?
Infiltrația reprezintă acțiunea de introducere a unei substanțe la nivel intra-articular sau periarticular (în cazul bursitelor, tendinitelor și entezitelor). Substanțele cel mai des folosite includ:
-
- Glucocorticoizi injectabili (cel mai utilizat la noi în țară este Diprophos), acestea putând fi injectate intra sau periarticular.
- Soluții vascoelastice (acidul hialuronic) cu injectare strict intra-articular.

Tipuri de infiltrații
În cadrul clinicii Vestmed, medicii noștri efectuează următoarele tipuri de infiltrații:
-
-
Infiltrații cu antiinflamatoare sau corticosteroizi
-
Rolul infiltrației cu antiinflamator. Acestea au rol în reducerea nivelului de inflamație și a durerii prin limitarea dilatării capilare și permeabilității structurilor vasculare. De asemenea, restricționează acumularea de leucocite polimorfonucleare și macrofage, inhibând eliberarea de enzime distructive care atacă și distrug țesutul normal fără discriminare. Cercetările recente sugerează că infiltratiile cu corticosteroizi pot inhiba eliberarea acidului arahidonic din fosfolipide, reducând astfel formarea prostaglandinelor, care contribuie la procesul inflamator. Beneficiile se mențin pe o durată de 1-3 luni.
Afecțiunile unde sunt recomandate: artroza, periartrita scapula-humerala, deget în Ciocan, deget în resort, epicondilite, discopatii vertebrale, fasceita plantară, tendinopatia de Quervain, bursita trohanteriana, tendinopatia coafei mușchilor rotatori, tendinopatia calcică a mușchiului supraspinos, capsulita retractilă a umărului.
Desfășurarea procedurii. Procedura este simplă, având o durată de câteva minute, și constă în injectarea cu sau fără ghidaj ecografic a țesutului afectat. Durerea resimțită de pacient în timpul sau după procedură este minimă.
Contraindicații. Contraindicațiile includ diabetul zaharat decompensat și afecțiuni cardiace grave.
Efecte adverse. Pot apărea efecte adverse minore, cum ar fi o creștere temporară (3-4 zile) a glicemiei și tensiunii arteriale.
2. Infiltrații cu soluții vascoelastice (infiltratii cu acid hialuronic)
Rolul infiltrației cu acid hialuronic:
-
- Protecția și nutriția cartilajului articular. Acidul hialuronic acționează ca un agent de lubrifiere în lichidul sinovial, oferind protecție împotriva deteriorării mecanice a suprafețelor articulare prin proprietățile sale elastice. Acesta contribuie la menținerea sănătății și funcționalității cartilajului articular.
-
- Protecția membranei sinoviale. Acidul hialuronic servește ca o barieră de protecție pentru membrana sinovială și acționează ca un scut împotriva inflamației, mascând receptorii inflamației la nivelul genunchiului și reducând astfel procesele inflamatorii.
-
- Infiltrațiile sunt efectuate în principal intraarticular, atât în articulațiile mari (genunchi, umăr, șold, gleznă), cât și în cele mici (pumn, cot, metatarso-falangiene sau interfalangiene). Beneficiile se mențin pe o perioadă de 6-12 luni.
Afecțiuni pentru care sunt recomandate:
-
- Postoperator în chirurgia genunchiului, la 1 lună, când pacienții încep să simtă crepitații articulare.
- Artroza: genunchi, umăr, șold, pumn, articulații mici, în fazele avansate, în asociere cu un corticosteroid, cu o frecvență de o infiltrare la 6 luni. Studiile au demonstrat că injectările repetate intra-articulare de acid hialuronic pot întârzia progresia procesului de artroză. Soluțiile vascoelastice cu greutate moleculară mare au cel mai eficient efect terapeutic. Acidul hialuronic injectat intra-articular pare să modereze perceptia durerii direct prin inhibarea nociceptorilor.
Echipa noastră de medici este supraspecializată în Germania în procedurile de infiltrare, atât la nivelul membrelor cât și al coloanei vertebrale.
Cum se desfășoară procedura. Este o procedură simplă, cu durata de câteva minute, și constă în injectarea cu sau fără ghidaj ecografic a țesutului afectat. Durerea experimentată de pacient, în timpul procedurii sau după, este minimă.
Contraindicații. Nu există.
Efecte adverse. Nu există.
3. Terapia cu PRP (plasmă bogată în trombocite)
Rolul terapiei cu PRP. Terapia cu PRP reprezintă un tratament biologic destinat afecțiunilor musculo-scheletale, constând în injectarea în articulații sau tendoane a plasmei îmbogățite în trombocite, obținută prin centrifugarea sângelui venos recoltat de la pacient. Plasma hiperconcentrată conține factori de creștere care stimulează un răspuns biologic proinflamator la locul injectării, cu rol în regenerarea țesuturilor.
Afecțiunile pentru care este recomandată:
-
- Post-operator în chirurgia genunchiului la 1 lună, pentru accelerarea procesului de vindecare (ligamentoplastii, suturi meniscale, leziuni de cartilaj) sau chirurgia umărului (reinserția coafei, Bankart). Ulterior, se poate injecta și acid hialuronic pentru crepitații articulare, după încă 1 lună.
- Condromalacie: genunchi, umăr, șold, pumn, articulații mici, în fazele incipiente.
- Tendinopatii cronice, diagnosticate ecografic/RMN, după remiterea fazei acute.
Cum se desfășoară procedura. Este o procedură simplă, cu durata de 45 de minute, și constă în injectarea cu sau fără ghidaj ecografic a țesutului afectat. Durerea experimentată de pacient, în timpul procedurii sau după, este minimă.
Contraindicații: Afecțiuni oncologice.
Efecte adverse: Nu există. Având în vedere că este vorba despre un tratament autolog (se folosește sângele propriu al pacientului), nu există reacții alergice cauzate de produsul injectat.
Terapia cu PRP (plasmă bogată în trombocite) este utilizată încă din 1978 în SUA pentru tratarea afecțiunilor musculo-scheletale, oferind rezultate extraordinare. Centrokinetic furnizează pacienților tratamente cu cele mai bune kituri de PRP din lume, importate din SUA de la firmele Arthrex și Magellan. Conform studiilor actuale, leziunile țesuturilor moi și cele de cartilaj răspund pozitiv la acest tratament.
Riscul de infecție este minim, toate kiturile existente pe piață respectând regulile de asepsie în ceea ce privește recoltarea, centrifugarea și injectarea. Pentru sportivi, această terapie nu este considerată o metodă de dopaj, fapt certificat de Agenția Mondială Anti-Doping (WADA – World Anti-Doping Agency) în 2009. În SUA, tratamentul a fost acceptat fără controverse în Liga Națională de Fotbal (NFL), în Asociația Națională de Baschet (NBA) și în Liga Majoră de Baseball (MLB), fiind în prezent o terapie frecvent utilizată în leziunile sportive, în special în rupturile musculare.
4. Infiltrații cu Sanakin
Rolul infiltrării cu Sanakin. ACRS (Ser Autolog Cytokine Rich) reprezintă un ser endogen obținut din sângele propriu al pacientului, conținând concentrații ridicate de substanțe native ale organismului, cu efect anti-inflamator și cu rol în regenerarea țesuturilor. Acesta conține citokine, molecule de natură proteică care intervin în mecanismele inflamației, în apărarea împotriva agenților infecțioși, în apărarea antitumorală și în șocul septic.
Afecțiunile pentru care este recomandat: fasciita plantară, tendinopatia achileană, rotuliană, epicondilita, maladia Haglund, sindromul de tract ilio-tibial, tendinopatia de mușchi tibial posterior, tendinopatia de mușchi peronier scurt, bursita cronică de umăr.
Cum se desfășoară procedura. Este o procedură simplă, cu durata de câteva minute, și constă în injectarea cu sau fără ghidaj ecografic a țesutului afectat. Durerea experimentată de pacient, în timpul procedurii sau după, este minimă.
Contraindicații. Afecțiuni oncologice.
Efecte adverse: Nu există. Având în vedere că este vorba despre un tratament autolog (se folosește sângele propriu al pacientului), nu există reacții alergice date de produsul injectat.
Tratamentul cu Sanakin prezintă numeroase avantaje:
-
- Este natural și sigur
- Stimulează abilitățile regenerative ale corpului
- Are o tolerabilitate foarte mare
- Nu poate fi supradozat
- Durata terapiei este nelimitată
- Îmbunătățește calitatea vieții
- Este ușor de utilizat
- Poate fi administrat rapid
5. Terapia cu toxină botulinică în reducerea spasticității musculare
Rolul terapiei cu toxină botulinică. În cadrul neuroreabilitării, toxina botulinică este utilizată în principal pentru tratarea spasticității și prevenirea contracturilor musculare. Tratamentele cu medicamente antispastice orale sunt adesea asociate cu efecte secundare sistemice care limitează utilizarea lor clinică. Injectarea de toxină botulinică tip A (BtxA) în mușchii spastici s-a dovedit eficientă în reducerea tonusului muscular.
Spasticitatea, dacă este lăsată netratată, poate afecta rezultatul funcțional prin promovarea unei poziții anormale persistente, care la rândul său generează contracturi ale mușchilor și tendoanelor, precum și deformări osoase. Injectarea cu toxină botulinică este indicată când spasticitatea este focală sau segmentară și interferează cu funcționarea activă sau pasivă.
Afecțiunile pentru care este recomandată includ:
-
- Spasme musculare faciale
- Distonie
- Spasticitate din accidente vasculare cerebrale, scleroza multiplă, leziuni cerebrale, paralizie cerebrală
- Transpirație anormală și hipersalivație
- Dureri de cap și alte afecțiuni dureroase
Toxina Botulinică tip A este, de asemenea, aprobată pentru următoarele utilizări:
-
- Vezică urinară hiperactivă
- Prevenirea migrenelor
- Blefarospasm (contracția anormală a mușchilor pleoapelor)
- Distonie cervicală (spasme dureroase ale mușchilor gâtului)
- Spasticitate focală (grupe localizate de mușchi hiperactivi)
- Boli gastro-intestinale
Cum se desfășoară procedura. Este o procedură simplă, cu durata de câteva minute, și constă în injectarea țesutului afectat, cu sau fără ghidaj ecografic. Durerea experimentată de pacient, în timpul procedurii sau după, este minimă.
Contraindicații. În ciuda faptului că toxina botulinică este o neurotoxină puternică, profilul său de siguranță în forma sa purificată este impresionant. Tratamentul este, de obicei, sigur și bine tolerat, dar trebuie repetat la câteva luni pentru a menține efectul terapeutic. Cu toate acestea, există câteva efecte secundare și contraindicații, cum ar fi miastenia gravis, sindromul Lambert-Eaton și alte tulburări neuromusculare, sarcina și utilizarea antibioticelor aminoglicozide.
Există limite ale cantității de neurotoxină care poate fi injectată în timpul unei sesiuni și ale frecvenței de injectare, în mare parte din cauza posibilității ca organismul să creeze anticorpi împotriva medicamentului. Acești anticorpi nu sunt periculoși, dar pot neutraliza efectele toxinei botulinice.
Efecte adverse. Reacțiile adverse pot fi fie locale, fie sistemice. Cele mai frecvente efecte secundare includ durerea, umflarea sau vânătăile la locul injectării. Slăbiciunea, de obicei minimă și tranzitorie, apare din cauza difuziei locale a toxinei. Disfagia, de exemplu, poate apărea după injectările pentru tratarea distoniei cervicale. Ptoza este cea mai frecventă problemă după injectările pentru blefarospasm și spasm hemifacial.
Efectele adverse sistemice, deși rare, includ simptome tranzitorii asemănătoare gripei, anafilaxie și oboseală excesivă. O altă reacție adversă poate implica slăbiciune musculară generalizată. Atrofia (subțierea) mușchilor injectați poate apărea atunci când toxina botulinică este utilizată pe termen lung, dar este reversibilă dacă tratamentul este întrerupt.
Medici Ortopezi
Apelează la specialiștii Vestmed
Departamentul de Ortopedie și Traumatologie din cadrul clinicii Vestmed este format din medici experimentați, cu o expertiză vastă în efectuarea infiltraților intra și periarticulare. Programează un consult la unul dintre specialiștii Vestmed pentru a stabili cel mai bun plan de tratament în funcție de starea ta specifică.